Cada 10 de octubre se conmemora el Día Mundial de la Salud Mental. Este año la Organización Mundial de la Salud (OMS) ha escogido este día para pedir un aumento de inversión en salud mental debido a que por la pandemia de la COVID-19 "se espera que la necesidad de salud mental y apoyo psicosocial aumente sustancialmente en los próximos meses y años". En Maldita.es hemos abordado y seguiremos escribiendo sobre la salud mental y sus problemas. Por motivo del Día Mundial de la Salud Mental, recopilamos todo lo que hemos publicado al respecto.
Mitos, realidades y herramientas contra el suicidio
Si estás pasando por una mala situación personal, padeces alguna enfermedad mental o tienes pensamientos suicidas, puedes recibir ayuda de tu médico de cabecera o acudir a Urgencias. También puedes acudir a una persona de tu confianza, comunicarle lo que te está sucediendo y buscar la compañía de alguien que te aprecie y con quien te sientas a gusto.
Otros recursos disponibles son el Teléfono de la Esperanza, con el que puedes contactar llamando al 91 459 00 55 o al 717 003 717 (aquí tienes el listado completo del teléfono de sus sedes en España y otros lugares del mundo), y el Teléfono contra el Suicidio, disponible en el 91 138 53 85.
Y recuerda: el suicidio puede presentarse como una solución permanente ante un intenso dolor. Pero, aunque no lo parezca, la desesperanza, el dolor y el vacío son estados temporales, no permanentes. Aunque ahora sientas que tu abatimiento no va a terminar, es importante recordar que las crisis no son permanentes.
En todo el mundo, cada 40 segundos una persona acaba con su vida. El suicidio es la segunda causa de muerte entre los jóvenes de 15 a 29 años. La OMS tiene en su web recursos para la prevención del suicidio dirigidos a grupos específicos sociales y profesionales particularmente relevantes como los medios de comunicación, profesores, policías y bomberos.
En España el suicidio es la principal causa externa de muerte, con 3.539 fallecimientos en 2018, según datos del Instituto Nacional de Estadística. Pese a que es un problema de salud pública, siguen vivos numerosos mitos a su alrededor, que perjudican su prevención.
La Confederación Salud Mental España ha elaborado materiales sobre mitos y realidades del suicidio, y también existen guías para la detección y prevención de la conducta suicida realizadas por expertos para Salud Madrid dirigidas a familiares, docentes, profesionales sanitarios, personas con pensamientos suicidas y familiares de personas que se han suicidado. A continuación os aclaramos los principales mitos, con recomendaciones de cómo actuar, de acuerdo a las instrucciones de las dos organizaciones.
Mito 1: preguntar a una persona si está pensando en suicidarse puede incitarle a hacerlo
En realidad está probado que hablar con la persona con pensamientos suicidas disminuye el riesgo de cometer el acto. La recomendación de las autoridades sanitarias es preguntar y escuchar con respeto a la persona en riesgo sobre sus pensamientos y emociones relacionadas con la conducta suicida porque reducirá su tensión. Discutir o minimizar las ideas suicidas es una actitud equivocada.
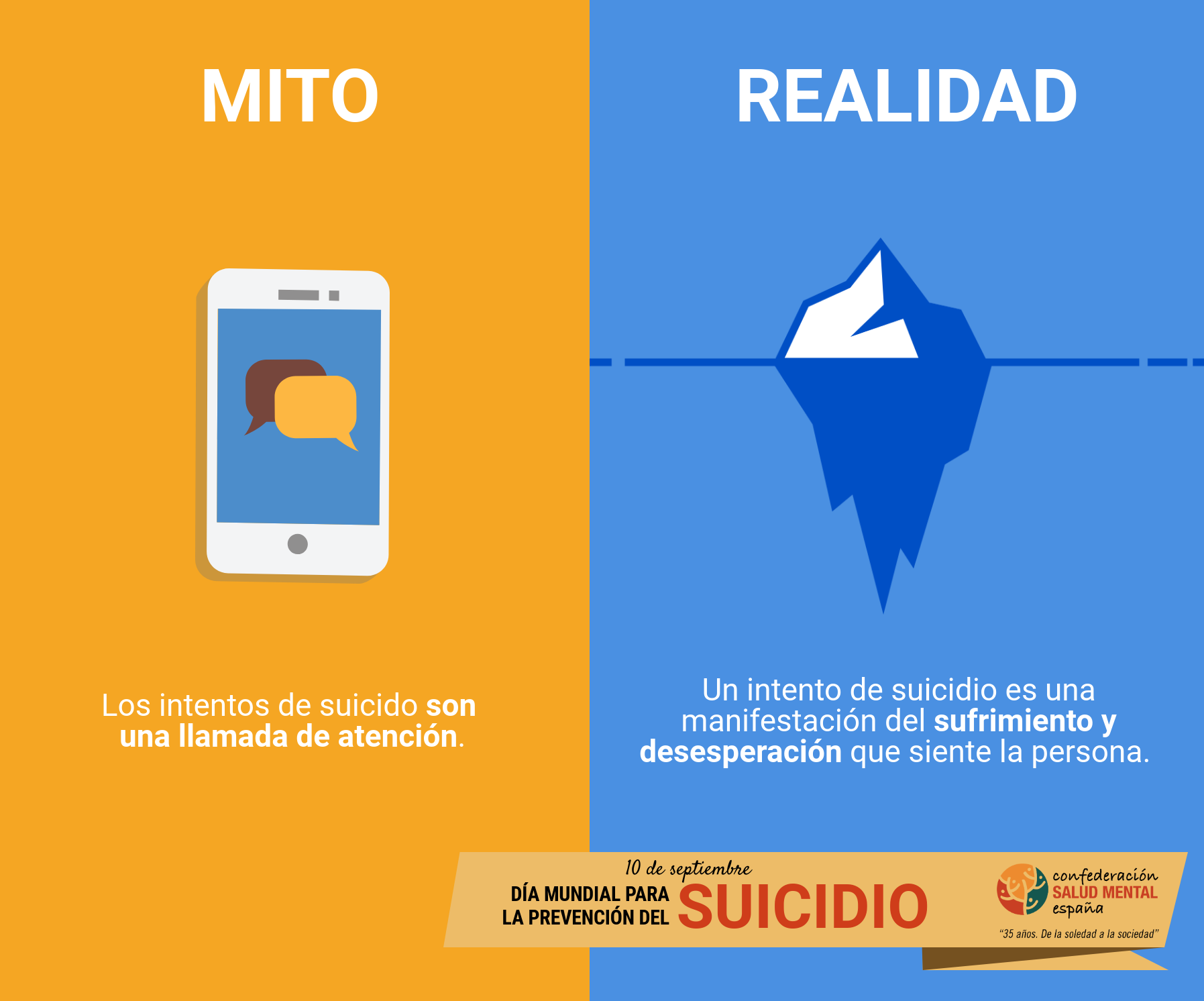
Mito 2: los intentos de suicidio son una llamada de atención
Las organizaciones desmienten este mito: no se trata de una llamada de atención. Los intentos de suicidio son una manifestación del sufrimiento y desesperación que siente la persona.
Mito 3: la persona que expresa su deseo de acabar con su vida nunca lo hará
La evidencia actual muestra que la mayor parte de las personas que han intentado suicidarse anteriormente expresaron su intención con palabras, amenazas, gestos o cambios de conducta. La recomendación es no considerar estos avisos como un alarde, chantaje o manipulación para lograr algo.
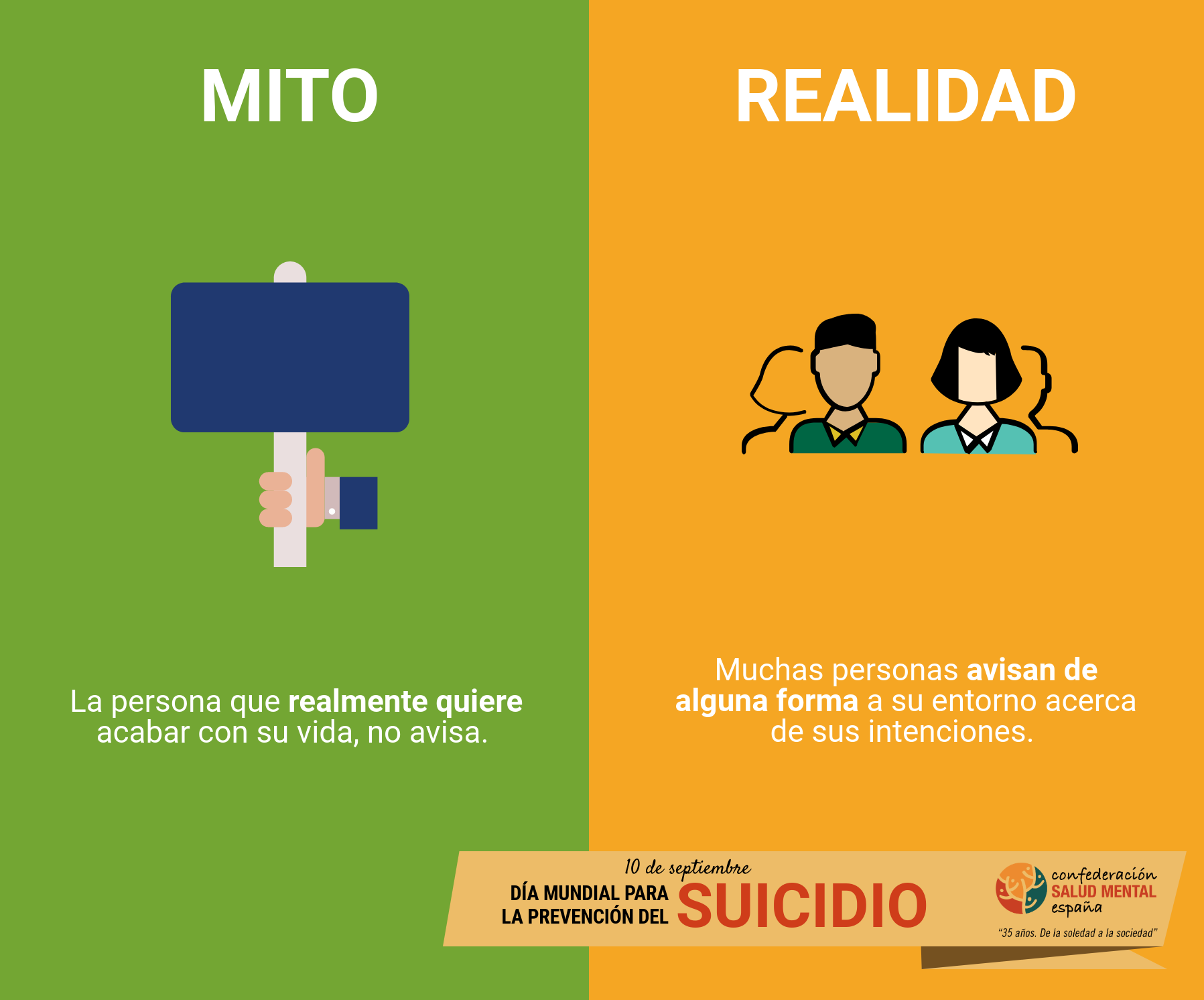
Mito 4: la persona que se quiere suicidar no lo dice
De cada 10 personas que se suicidan, nueve expresan claramente sus propósitos y la otra restante dejó entrever sus intenciones de acabar con su vida, según la guía de Salud Madrid. Sólo un escaso número de casos se produce sin aviso. La mayoría de los suicidas dan avisos evidentes de sus intenciones.
Mito 5: el suicidio es impulsivo y la mayoría de los suicidas no avisa
La realidad es que el suicidio puede ser consecuencia de un acto impulsivo repentino pero también, de una planificación cuidadosa. En ambos casos, casi siempre existen signos directos o indirectos, verbales o no verbales, que advierten del riesgo suicida.
Mito 6: el suicidio no se puede prevenir
Es un error creer que no podemos hacer nada para prevenir la conducta suicida. El suicidio y sus intentos, en muchas ocasiones, se puede prevenir y por eso es importante aprender a detectar las señales de alerta de riesgo inminente.

Mito 7: sólo las personas con problemas graves se suicidan
El suicidio tiene varias causas. Muchos problemas pequeños pueden llevar al suicidio, a lo que hay que sumar que, lo que para unos es algo sin importancia, para otros puede ser algo catastrófico. La recomendación es no valorar desde nuestro punto de vista lo que para otros puede ser grave o menos grave porque puede llevar a infravalorar el dolor que les puede causar.
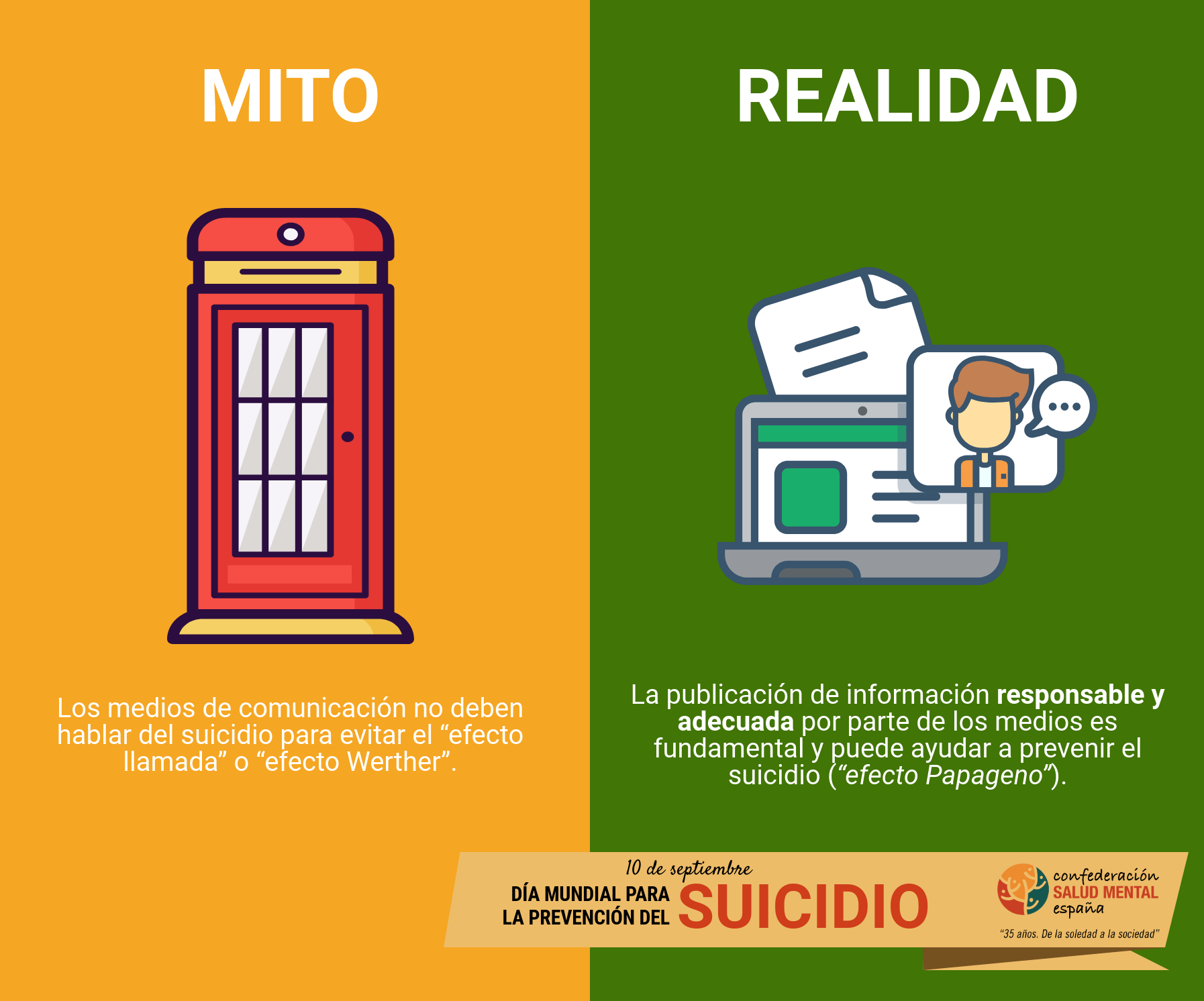
Mito 8: los medios de comunicación no deben hablar del suicidio para evitar el efecto llamada
Aunque omitir el suicidio era una recomendación que se daba hace años en las facultades de Periodismo basada en el efecto Werther (según el cual, tras la publicación de una noticia sobre suicidio aumentan los casos), lo cierto es que el efecto se puede evitar si se informa con rigor. Además, también existe el llamado efecto Papageno, una reducción de los suicidios por un tratamiento informativo adecuado acorde a lo recomendado por la evidencia científica. Para prevenir el suicidio hay que hablar de él.
La OMS recomienda usar fuentes fiables (el manual del Ministerio de Sanidad incluye un listado de fuentes), evitar el sensacionalismo en el tratamiento informativo de suicidios (especialmente con personas conocidas), no informar detalladamente sobre el método utilizado, hacer referencias a posibles problemas mentales previos, no considerar el suicidio como inexplicable o de forma simplista ni tampoco como un método para lidiar con problemas personales, mencionar el impacto sobre las familias y no glorificar a las víctimas como mártires.

Además, los medios de comunicación también deberían publicar junto a las noticias del suicidio una lista de servicios de salud mental como líneas telefónicas de ayuda, publicitar las señales de aviso, informar sobre la asociación habitual entre la depresión y el suicidio, y cómo la depresión es tratable.
Mito 9: las personas que se suicidan son egoístas o valientes
La conducta suicida no es valiente ni cobarde, está vinculada a un altísimo grado de sufrimiento de la persona.

Señales de alerta
Hay señales que pueden indicar que alguien está pensando en acabar con su vida. Algunas son verbales como los comentarios negativos sobre uno mismo o sobre su vida como "No valgo para nada", "Estarías mejor sin mí" o "Estoy cansado de luchar"; comentarios negativos sobre su futuro como "Lo mío no tiene solución" o "Las cosas no van a mejorar nunca"; despedidas verbales o escritas como "Quiero que sepas que en todo este tiempo me has ayudado mucho" y comentarios sobre el acto suicida o la muerte como "No deseo seguir viviendo", "Nadie me quiere y es preferible morir" o "Me gustaría desaparecer".
Otros posibles avisos son no verbales, como los cambios repentinos en la conducta de la persona, tanto un aumento de la irritabilidad y del consumo de alcohol como un período de calma tras una gran agitación. Considerar esto como una mejoría puede ser un error ya que también puede ser una señal de riesgo inminente. También, si ves lesiones en alguna parte de su cuerpo, si regala objetos personales muy queridos, cierra sus cuentas en redes sociales, decide cerrar asuntos pendientes o si prepara un testamento o seguro de vida.
¿Cómo tratar el suicidio en los medios de comunicación? Mitos y consejos
Cada muerte por suicidio implica un drama personal con sufrimiento extremo que deja tras de sí un grave impacto en el entorno de la persona fallecida. Una parte importante en la prevención de los suicidios es la tarea que hacen los medios de comunicación. Para prevenir el suicidio hay que hablar de él.
Cómo deben tratar los medios de comunicación sobre el suicidio
Como explica una guía dedicada a los medios de comunicación del 'Plan de prevención del suicidio y manejo de la conducta suicida de la Comunitat Valenciana', "los medios de comunicación son una herramienta de gran valor para mejorar el conocimiento de la población sobre el suicidio así como alternativas de apoyo y soporte con lo que son determinantes a la hora de difundir los aspectos preventivos del suicidio".
"Informar de forma inadecuada sobre el suicidio puede hacer que aparezcan suicidios por imitación; es lo que se conoce como efecto Werther (en relación con la novela de Goethe que, según parece, provocó una oleada de suicidios por imitación al protagonista)", afirma Rafael Mora Marín, psiquiatra y jefe de servicio del Área de Salud Mental del Consorcio Hospitalario Provincial de Castellón y que ha participado en la elaboración del Plan de prevención del suicidio y manejo de la conducta suicida de la Comunitat Valenciana.
Por su parte, no informar sobre el suicidio "puede contribuir a hacer invisible un problema de gran magnitud, generando una complicidad de silencio que en sí misma no beneficia a la mejora del problema", explica la guía de la Comunitat Valenciana. Este silencio informativo "supone desperdiciar y desaprovechar el potencial de una buena herramienta para sensibilizar sobre temas como la prevención del suicidio, e incluso puede incrementar el tabú que habitualmente rodea el suicidio en nuestra sociedad", añade la guía dedicada a medios de comunicación.
En cambio, "cuando la información se da de forma aséptica, sin centrarse en detalles morbosos y ofreciendo soluciones, la información puede ser muy útil para que las personas que están pensando en el suicidio busquen ayuda. Es lo que se conoce como efecto Papageno (en relación con un
personaje de la ópera La flauta mágica, de Mozart que tiene la idea de suicidarse y decide no hacerlo al mostrarle otras alternativas en la vida)", aclara Mora Marín.
"Algunas investigaciones muestran que cuando la noticia se centra en la historia de personas que han superado una crisis suicida, describiendo las actitudes positivas que facilitaron esa superación, hay una asociación directa y positiva con la disminución de las tasas de suicidio", explica la guía. El tratamiento informativo adecuado del suicidio también ayuda a eliminar el estigma asociado al suicidio.
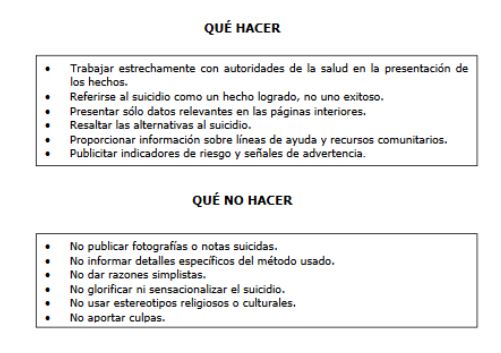
Consejos y errores a evitar
También se aconseja situar las noticias de suicidios en lugares no destacados del medio, incluir el mensaje de que las causas del suicidio son múltiples y que no responde a una causa simple ni es un hecho inexplicable y evitar asociar el suicidio a situaciones que pueden tener connotaciones de crimen.
Además, los medios de comunicación deberán evitar una serie de expresiones y usar otras en sustitución.

En qué consiste el estigma en torno a los problemas de salud mental y qué efectos tiene en las personas con sufrimiento psíquico
En España uno de cada diez adultos y uno de cada cien niños tienen un problema de salud mental. Este porcentaje es mayor en mujeres y un tercio de las personas con más de 65 años tienen deterioro cognitivo (sin incluir a quienes viven en instituciones como residencias de ancianos o centros psiquiátricos), según la Encuesta Nacional de Salud de España del año 2017.
A nivel mundial una de ocho personas (en torno al 12,5%) tiene algún trastorno mental, estima la Organización Mundial de la Salud en declaraciones a Maldita.es.
Estas personas, además del sufrimiento que pueden suponer estos trastornos, padecen el estigma social hacia las personas con trastornos mentales. ¿Pero qué es el estigma? ¿Cómo afecta en el día a día? Os lo explicamos.
Para Adolfo J. Cangas, catedrático de Psicología de la Universidad de Almería y promotor del programa socioeducativo de inclusión social entre usuarios de salud mental Inclúyete, el estigma se define como el rechazo o la distancia social que tenemos hacia ciertas personas por ideas que se tienen sobre la salud mental que suelen ser negativas. Entre estas asociaciones peyorativas una de las más habituales es considerar que las personas con problemas de salud mental son peligrosas, explica Cangas a Maldita.es.
No hay relación entre la violencia y los trastornos mentales
Pero la realidad es la opuesta: las personas con problemas de salud mental son igual o menos violentos que la población general. La tasa de crímenes con armas de fuego en Estados Unidos es menor en personas con enfermedades mentales que en individuos sin un diagnóstico psiquiátrico. Otra investigación señala que el 92% de las personas con desórdenes psiquiátricos nunca muestran indicios de volverse violentos y sólo el 4% de los asesinatos están de alguna forma relacionados con un trastorno mental del autor. "Científicamente está demostrado que las personas con salud mental son menos violentas que el resto si tenemos en cuenta cuestiones como la edad, el género y los lugares donde habitan", explica Adolfo J. Cangas.
Pese a esto, la imagen social del loco fomentada por el cine con películas como Psicosis de Alfred Hitchcock y por los medios de comunicación procede de hechos anecdóticos que asocian la violencia con los enfermos mentales, añade Cangas. De hecho, las personas con problemas de salud mental son víctimas de violencia más a menudo que la sociedad general, aclara Aurora Gómez Delgado, psicóloga de de Corio Psicología. "El verdadero peligro es una mayor tasa de suicidio que en la población general", apostilla el catedrático Adolfo Cangas.
Cuando pasa algún delito, los medios de comunicación suelen poner primero la enfermedad mental antes que el suceso, "lo que estigmatiza a un colectivo completo porque señalan a la enfermedad mental como causa del delito. Esto echa por tierra la lucha contra desestigmatizar", denuncia Diego Galán, profesor de la Facultad de Educación de la Universidad Camilo José Cela y educador en varios proyectos de rehabilitación psicosocial con personas con trastorno mental.
Otro punto clave en la estigmatización son los manicomios clásicos. Pese a su cierre, sigue existiendo la idea de que las personas con sufrimiento psíquico tienen que estar encerradas y son incurables, denuncia Cangas, ya que los manicomios estaban pensados para recluir y no para sanar.
El estigma es tanto a nivel social como institucional, añade Aurora Gómez . "Las consecuencias de anunciar que tienes una enfermedad mental son muy duras", incide Gómez Delgado. La psicóloga también señala que aunque ya no existan manicomios al uso sigue habiendo centros de internamiento donde se hace contención forzosa, como la que se realizó a Iliass Tahiri en un centro de menores de Almería antes de fallecer.
El autoestigma impide buscar ayuda
Uno de los principales efectos negativos de los problemas mentales es el autoestigma, según Diego Galán "La gente se autoestigmatiza mucho y cuesta ir a profesionales de salud mental. El hecho de tener un problema mental genera miedo al rechazo y hace que cueste contarlo a amigos y tener una vida plena", añade Galán. Además, el sufrimiento del estigma también afecta a la familia y al entorno de la persona con sufrimiento psíquico.
Estas personas internadas están en obligadas en muchas ocasiones por la familia y "salen traumatizadas y no quieren ir a terapia o acercarse a profesionales de la salud mental. Hay que valorar la experiencia en primera persona del paciente", apunta Gómez Delgado.
La otra cara de la moneda del estigma del sufrimiento mental es la romantización de la locura pero "esa pasada de frenada no ayuda. La locura, por culpa del estigma, es sufrimiento y aislamiento", apunta la psicóloga Gómez Delgado.
La situación socioeconómica y su efecto sobre la salud mental
Las presiones socioeconómicas persistentes constituyen un riesgo bien conocido para la salud mental de las personas y las comunidades y lo prueban los indicadores de pobreza, y el bajo nivel educativo según la Organización Mundial de la Salud (OMS).
La mala salud mental se asocia asimismo a los cambios sociales rápidos, a las condiciones de trabajo estresantes, a la discriminación de género, a la exclusión social, a los modos de vida poco saludables, a los riesgos de violencia y mala salud física y a las violaciones de los derechos humanos, añade la OMS. Entre las formas concretas de mejorar la salud mental, la OMS propone reducir la pobreza, dar protección social a los pobres y políticas de vivienda.
Los profesionales de salud mental consultados por Maldita.es señalan la importancia de las condiciones sociales en el origen y desarrollo de los problemas de salud mental. Para Aurora Gómez Delgado, el ingreso mínimo vital ayudaría más que cualquier terapia para la salud mental.
"La pandemia ha dejado al desnudo las grandes carencias como la pobreza, que genera mucho malestar, pero eso no es una enfermedad que se cure con pastillas", explica a Maldita.es Irene Hernández Arquero, formadora y activista de salud mental en primera persona. La idea de las enfermedades mentales "se basa en el biologicismo, que reduce el tratamiento a lo farmacéutico" y obvia que tiene que ver con las circunstancias sociales e históricas que vive el sujeto, según Hernández Arquero.
"No es una enfermedad tener depresión porque has perdido tu trabajo. Son circunstancias sociales que generan sufrimiento en las personas y son manifestaciones normales. Hablar de enfermedad reduce los problemas a lo individual. Si lo consideramos como algo normal se afronta el problema de forma colectiva", según Irene Hernández. Por este motivo muchos profesionales insisten en que se utilice el término "trastorno" y no "enfermedad".
¿Cómo reducir el estigma?
El estigma en torno a los problemas de salud mental puede reducirse y hay varias estrategias para hacerlo. Salir del armario cuando eres una figura pública, admitir nuestra vulnerabilidad cuando somos vulnerable, admitir que somos interdependiente y no pensar que porque somos vulnerable somos peligrosos son las propuestas de Gómez Delgado. Además, la psicóloga señala que "debemos entender que la salud mental es parte de la salud física. Hay que hablar con la otra persona y que te cuente la experiencia".
Otro aspecto en la lucha contra el estigma es contar historias en positivo. "Hay cantidad de personas con trastornos mentales que tienen una vida normalizada", señala Diego Galán. "Se debe dar visibilidad al trastorno mental, y con seguimiento y tratamiento se pueda hacer vida normalizada. El trastorno mental sigue siendo un tabú", añade Galán, quien considera a los medios de comunicación muy importantes en esta labor.
Como decíamos, algunos profesionales de la salud mental como Irene Hernández Arquero abogan por despatologizar este tema, porque "tener sufrimiento psíquico no es estar enfermo. "Para desmontar el estigma es importante desmontar la concepción de la enfermedad mental como algo individual y biológico y hablar de sufrimiento psíquico y tener en cuenta las circunstancias personales y sociales", resume Irene Hernández.
De hecho, como decíamos, los términos "enfermedad mental" y "enfermo mental" han sido puestos en duda por la propia psiquiatría. "El término correcto es trastorno mental", señala Cangas. "Mucha gente dice enfermedad mental bienintencionadamente para normalizarla como otras enfermedades pero el trastorno mental no es exactamente igual a otras enfermedades y no está probado el origen biológico en la mayoría de los trastornos", añade. "Hay una corriente crítica que considera que la enfermedad mental ni es enfermedad ni mental sino problemas de la vida que nos superan y no podemos superarlos. Hay mucho debate dentro de la psicología y psiquiatría al respecto", según el catedrático.
Para Hernández, el estigma supone una mirada desvalorizante que "divide a las personas en sanos y enfermos, en dos cajones como si no estuviesen conectados. Puedes estar sano y las circunstancias pueden hacer que te rompas. Hay que mirar qué pasa con las relaciones humanas, el trabajo, la comunidad y los vínculos de apoyo mutuo".
Cómo reducir el impacto en tu salud mental del brote de coronavirus
La Organización Mundial de la Salud (OMS) y el Colegio Oficial de la Psicología de Madrid han publicado medidas de salud mental para ayudar a mantener el bienestar psicológico durante la pandemia de COVID-19.
A la población general
- Identifica pensamientos que puedan generarte malestar. Pensar constantemente en la enfermedad puede hacer que aparezcan o se acentúen síntomas que incrementen su malestar emocional.
- Reconoce tus emociones y acéptelas. Si es necesario, comparte tu situación con las personas más cercanas para encontrar la ayuda y el apoyo que necesitas.
- Informa a tus seres queridos de manera realista. En el caso de menores o personas especialmente vulnerables como ancianos, no les mientas y proporciónales explicaciones veraces y adaptadas a su nivel de comprensión.
- COVID-19 afecta a personas de muchos países, en muchas ubicaciones geográficas. No lo asocies a ninguna etnia o nacionalidad. Sé empático con aquellos que se vieron afectados, en y desde cualquier país. Las personas que tienen la enfermedad no han hecho nada malo.
- No llames a las personas con la enfermedad 'casos de COVID-19', 'víctimas', 'familias de COVID-19' o 'enfermas'. Son 'personas que tienen COVID-19', 'personas que están siendo tratadas contra COVID-19', 'personas que están recuperándose de COVID-19' y que tras recuperarse de COVID-19 su vida seguirá con sus trabajos, familias y seres queridos.
- Evita ver, leer o escuchar noticias que le causen ansiedad o angustia, evita la sobreinformación y evita hablar permanentemente del tema. Busca información principalmente para tomar medidas prácticas para preparar tus planes y protegerte a ti mismo y a tus seres queridos. Busca información actualizada en momentos específicos del día una o dos veces. El flujo repentino y casi constante de noticias sobre un brote puede hacer que cualquiera se sienta preocupado. Conoce los hechos.
- Contrasta la información que compartes. Si usas redes sociales para informarte, procura hacerlo con fuentes oficiales. Reúne información a intervalos regulares, desde la web de la OMS y las plataformas de las autoridades sanitarias locales, para ayudarte a distinguir los hechos de los rumores.
- Protégete y apoya a los demás. Ayudar a otros en su momento de necesidad puede beneficiar tanto a la persona que recibe el apoyo como a la que lo ayuda.
- Encuentra oportunidades para amplificar las voces, las historias positivas y las imágenes positivas de la gente local que ha experimentado el nuevo coronavirus y se ha recuperado o que ha apoyado a un ser querido a través de la recuperación y está dispuesta a compartir su experiencia.
- Puedes leer más consejos dirigidos a grupos concretos como a las personas aisladas o en cuarentena, a la población de riesgo, a las personas que tiene COVID-19, a los cuidadores de ancianos y de niños y al personal sanitario en el siguiente artículo completo que publicamos en marzo.
¿Qué puedes hacer para sobrellevar el estrés y la ansiedad por la COVID-19?
En el anterior artículo os contamos las medidas de salud mental para ayudar a mantener el bienestar psicológico durante el brote de COVID-19. En este artículo te vamos a explicar también cómo luchar específicamente contra el estrés y la ansiedad causada por esta crisis.
Habla con personas en las que confíes
Es normal sentirse triste, estresado, confuso, asustado o enfadado durante una crisis. Hablar con personal en las que confías puede ayudar. Contacta con amigos y familias.
Ten un estilo de vida saludable
Si te tiene que quedar en casa, mantén un estilo de vida saludable. Esto incluye una dieta adecuada, sueño, ejercicio y contactos con tus seres queridos en casa y por correo electrónico y teléfono con otros familiares y amigos.
No consumas drogas
No uses el tabaco, el alcohol y otras drogas para manejar tus emociones. Si te sientes sobrepasado/a, habla con un/a trabajador/a de salud o terapeuta. Ten un plan. Prepara dónde ir y cómo buscar ayuda si tu salud física y mental lo necesita.
Infórmate adecuadamente
Infórmate bien. Reúne información que te ayudará a determinar adecuadamente tus riesgos de forma que puedas tomas precauciones adecuadas. Encuentra una fuente creíble en la que puedas confiar como la web de la OMS o agencias de salud pública estatales o locales.
Reduce las noticias preocupantes que recibes
Limita la preocupación y la inquietud reduciendo el tiempo que tú y tu familia pasa viendo, leyendo escuchando la cobertura mediática que creas preocupante.
Usa tus herramientas previas para manejar el estrés
Recurre a habilidades que has usado en el pasado que te hayan ayudado a manejar adversidades anteriores en tu vida y usa estas habilidades para ayudar a manejar tus emociones durante los tiempos difíciles de este brote.

El impacto psicológico de la vuelta a las clases después del confinamiento: ansiedad y miedos que pueden manifestarse de forma distinta según la edad
El inicio del curso 2020-2021 está inevitablemente ligado a la COVID-19. Grupos de convivencia, distancia de seguridad, mascarilla, distintos horarios… Como ya hemos explicado en Maldita.es, las comunidades autónomas ya están implementando una serie de medidas para hacer posible que la vuelta a las aulas sea presencial.
Tantas novedades, acompañadas de que los alumnos llevan sin ir a clase desde marzo, pueden causar un impacto psicológico en los niños y adolescentes. La psicóloga educativa y de familia Amaya Prado, del Colegio de Psicólogos de Madrid, ha explicado a Maldita.es que “los estudiantes de todas las edades se enfrentan a la ansiedad surgida de pasar de estar durante muchos meses en una zona segura y de confort, en la que, en muchas ocasiones, han tenido ayuda diaria, a volver a las aulas, además en unas condiciones muy distintas a las que conocen”.
El psicólogo y orientador escolar Christian Aparicio, maldito que nos ha prestado sus superpoderes, nos ha explicado que “los efectos de la pandemia se van a poder observar hasta meses o incluso años después de que acabe.” Sobre esto también habla el artículo científico “The psychological impact of quarantine and how to reduce it: rapid review of the evidence”, publicado en la revista médica The Lancet.
Con respecto a los síntomas, Aparicio dice que “en general, se habla de una mayor prevalencia de síntomas de estrés, depresivos, estrés postraumático o trastornos del sueño, llegando a cuadruplicar las cifras habituales”. Estos efectos, además, son más comunes en estudiantes que en grupos de riesgo, como indica una investigación de la Universidad Complutense de Madrid.
Por último, Christian Aparicio destaca que “habrá que vigilar y controlar a la vuelta la aparición de estigmas sociales sobre personas que pertenezcan a algunos colectivos (niños de nacionalidad china, hijos de personal sanitario de primera línea, familiares de afectados…) por culparlos de la situación o por miedo a que sean una fuente de contagio”.
Los miedos que aparezcan serán distintos según la edad de los estudiantes
Amaia Prado destaca que, según la edad que tengan, los alumnos que vuelvan a las aulas pueden tener unas dificultades u otras. “En los más pequeños vamos a ver que los miedos propios de la edad se verán incrementados. El miedo es natural en niños pequeños, pero en la situación actual se está acentuando, sobre todo el miedo de enfermar o de contagiar a sus seres queridos”. Además, indica que “este miedo será mayor en los casos en los que los niños hayan perdido a un familiar o a una persona cercana y en los que los padres no hayan gestionado bien su propio miedo al virus”. Por último, los alumnos de menor edad “experimentarán un choque al ver que el colegio al que vuelven es distinto al que dejaron en marzo: algunos de sus amigos puede que ahora estén en otra clase debido a las ratios reducidas, sus profesores les insistirán en que deben mantener la distancia, sus mesas estarán más separadas de lo normal, no podrán compartir sus juguetes… Volverán a una escuela completamente distinta a la que conocen”.
Con respecto a los estudiantes de más edad , la psicóloga dice que “en estos casos la ansiedad puede venir porque se han habituado a un ritmo de trabajo distinto: se han autogestionado y aprovechado para hacer un poco de trabajo cada día y ahora tienen que volver a la rutina y a un ritmo más impuesto”.
Por su parte, Christian Aparicio nos explica que “no hay que perder de vista que el miedo, el estrés o la ansiedad son respuestas que nos han sido útiles para sobrevivir como especie. Incluso ahora mismo un cierto grado de ansiedad podría movilizarnos para mantener conductas apropiadas de higiene y distanciamiento, lo que minimizaría el riesgo de contagio. Sin embargo, cuando estas conductas se muestran desproporcionadas, ya sea por su intensidad o frecuencia, dejan de ser útiles para pasar a ser patológicas. Este aspecto es difícil de calibrar en la situación actual, por lo que lo mejor es que si detectamos que están interfiriendo en su vida escolar, social o familiar, o están produciendo problemas de salud (lavado excesivo, negarse a acudir al médico…), consultemos a un especialista de salud mental.”
En casa hay que naturalizar la vuelta al cole para cuidar la salud mental de los niños
Para cuidar la salud mental de los niños y adolescentes que ahora vuelven al colegio o al instituto, Prado insiste en que es muy importante “que sus padres hablen con ellos de cómo va a ser la vuelta a las aulas: que van a tener que llevar la mascarilla, que no van a poder coincidir con todos sus antiguos compañeros... Es esencial que esto se haga con naturalidad, sin meterles miedo.”
¿Y si los padres tienen miedo de que sus hijos se incorporen a las clases presenciales? “Es normal que los padres sientan miedo después de estos meses, pero deben intentar minimizarlo y priorizar las necesidades de los niños, ya que la presencialidad es esencial. Durante estos meses se ha visto la brecha digital y cultural que existe en unos hogares y otros, y de cómo afecta al aprendizaje en las clases no presenciales. Al volver a las aulas se puede equilibrar esta brecha y garantizar que todos los alumnos tengan las mismas oportunidades”, concluye.
Coincide con esto último Christian Aparicio. El psicólogo y orientador nos ha explicado que “es muy positivo que se empiecen a recortar esas diferencias que habían aumentado debidas a la no presencialidad. En la experiencia del día a día hemos visto cómo influía negativamente esto en aquellos con pocos recursos y con menos destrezas digitales, lo que aumenta la brecha de desigualdad de oportunidades. Una situación así podría producir mayor frustración y desesperanza en este tipo de población, incluso llegando a situaciones de indefensión aprendida”.
Consejos para reducir el impacto de la cuarentena en los niños
El estado de alarma decretado por el COVID-19 afectó a todos y tratamos de evitar en lo posible que afecte demasiado a nuestra salud mental. Por eso en Maldita.es dimos indicaciones para que las personas que viven con niños y niñas cuiden su salud y la de los más pequeños. ¿Qué puede venir bien? Explicarles la situación de manera sencilla, fijar rutinas y controlar el tiempo que pasan delante de una pantalla. Puedes leer más en el artículo que publicamos en abril.
Cómo cuidar tu salud mental si la idea de la desescalada te causa ansiedad
Tras el confinamiento empezado en marzo y una vez comenzó la desescalada y permitidos los paseos y el deporte en el exterior y con los negocios abriendo, algunas personas afrontaron este desconfinamiento gradual con ansiedad o angustia. En mayo explicamos cómo disminuir un posible impacto negativo en tu salud mental durante la desescalada.
Cómo reducir el impacto en tu salud mental por la cuarentena y el estado de alarma por el coronavirus
Durante el estado de alarma, el Colegio Oficial de la Psicología de Madrid publicó medidas para la gestión psicológica de la cuarentena del brote de COVID-19. Las resumimos en este artículo.
